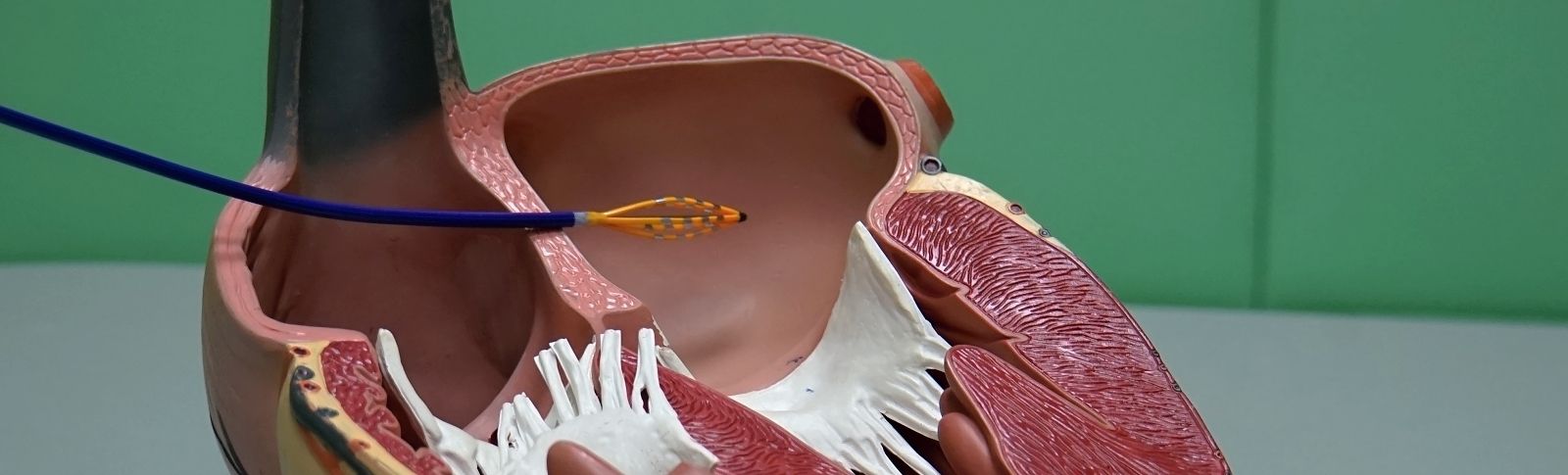
4 Dyslipidemie
Veronika Švecová
Dyslipidemie je skupina metabolických onemocnění projevující se zvýšenou hladinou jednotlivých složek tuků v plazmě nebo nevhodným, aterogenním složením tuků v plazmě.
Co jsou to lipidy?
Lipidy neboli tuky jsou přírodní látky rostlinného i živočišného původu, vyskytující se jednak v lidském organismu, ale i v potravě. Představují důležitou součást biologických struktur, jako jsou buněčné membrány, tvoří obaly nervových buněk, slouží jako tepelná izolace, energetická zásoba a jsou důležité i pro vstřebávaní vitaminů rozpustných v tucích (vitamin A, D, E, K).
Lipidy jsou špatně rozpustné ve vodě, proto se v lidském organismu vyskytují ve formě lipoproteinových částic v komplexu s dalšími složkami, jako jsou bílkoviny. Cholesterol, který se řadí mezi lipidy, je v krvi transportován ve formě vázané na lipoproteiny. V laboratoři poté stanovujeme hodnoty jednotlivých tukových struktur, především celkový cholesterol, LDL cholesterol (lipoprotein o nízké hustotě, „špatný cholesterol“), HDL cholesterol (lipoprotein o vysoké hustotě, „hodný cholesterol“, má protektivní vliv), triglyceridy, lipoprotein (a), apolipoprotein B.
V čem spočívá nebezpečí vysokého cholesterolu? Rozvoj aterosklerózy
Vysoké hladiny cholesterolu jsou rizikovým faktorem aterosklerózy (kornatění cév), která představuje jeden z nejrizikovějších faktorů kardiovaskulárních onemocnění. Při ateroskleróze dochází k ukládání cholesterolu do stěny cév, a tvoří se tak nejprve tukové proužky, které jsou přítomny již v dětském věku. V dalším stadiu vznikají větší ateromy, ostře ohraničená ložiska ve stěně cévy, někdy až chrupavčité konzistence, která svým narůstáním mohou zužovat průsvit cévy. Obsahují kromě částic cholesterolu i četné další buňky, včetně tzv. pěnových buněk (vznikají z imunitních buněk – makrofágů, které akumulují lipidy). Může vznikat i komplikovaná léze, která je charakteristická kalcifikací a degenerativními změnami (ulcerace, ruptura), na kterých se poté shlukují červené destičky, a tím vzniká sraženina (trombus), která může způsobit cévní uzávěr. Rozlišujeme stabilní a nestabilní ateromové pláty. Stabilní pláty mají nižší obsah tuků a nemají tendenci k ruptuře a vzniku trombózy. Nestabilní pláty jsou bohaté na tuky a mají tendenci k ruptuře a následné trombóze. Stabilizace plátu je právě jedním z cílů hypolipidemické léčby. Ateroskleróza je principem aterosklerotických kardiovaskulárních onemocnění, jako jsou akutní koronární syndromy (infarkt myokardu, nestabilní angina pectoris), stabilní angina pectoris, dále může vést k cévní mozkové příhodě, TIA (tranzitorní ischemická ataka) či ischemické chorobě dolních končetin.
Klinické projevy dyslipidemie
U většiny pacientů se zvýšená hladina lipoproteinů neprojevuje. Někdy můžeme pozorovat klinické příznaky (obr. 4.1–4.2), jako jsou arcus senilis corneae, šlachové a tuberózní xantomy, xantelesma palpebrarum, nebo se může manifestovat až kardiovaskulárním onemocněním.
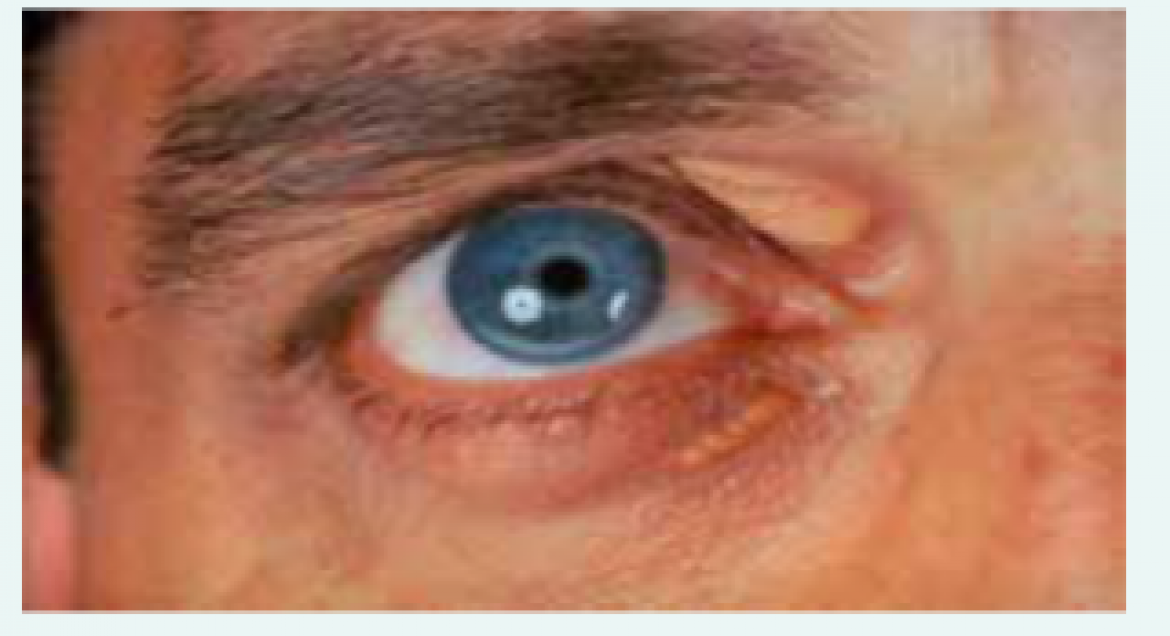
Obr. 4.1 Klinické projevy dyslipidemie
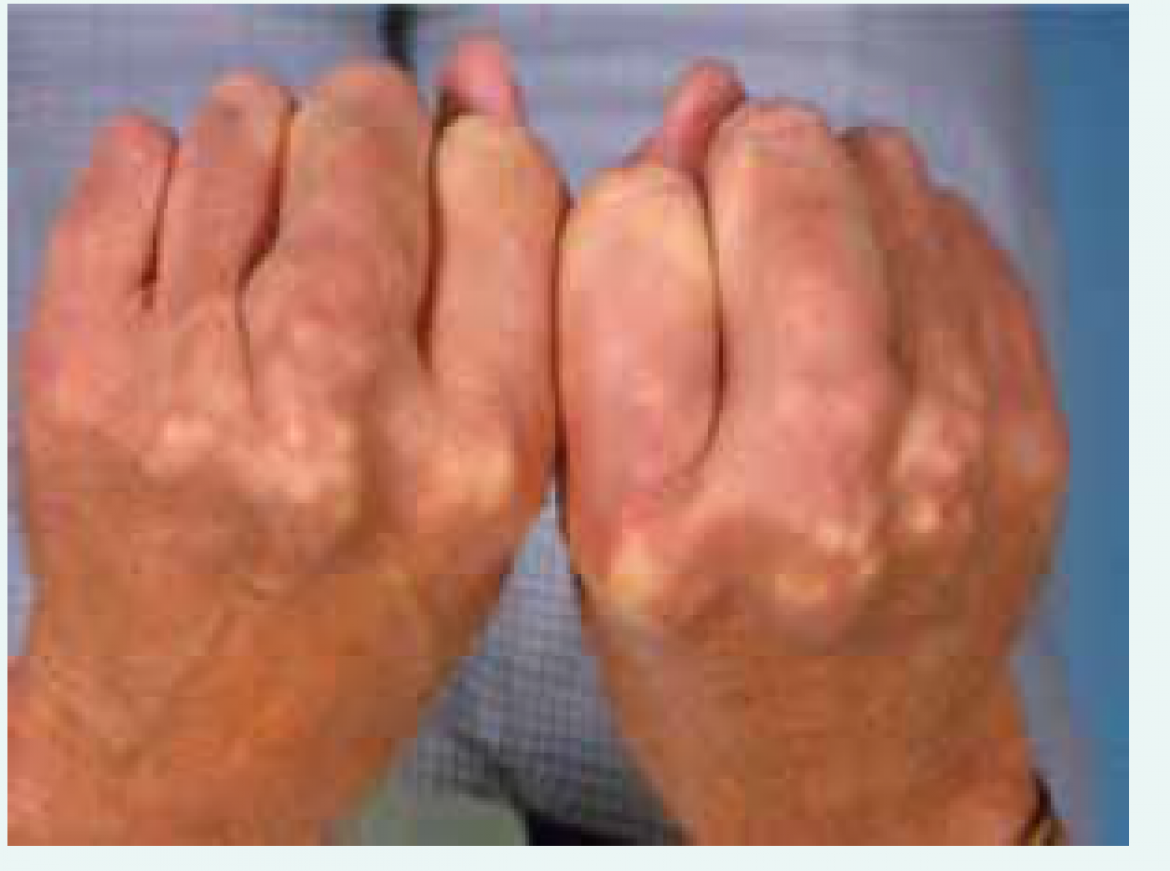
Obr. 4.2 Klinické projevy dyslipidemie
Klasifikace
Dyslipidemie můžeme klasifikovat podle různých kritérií. Rozlišujeme hypercholesterolemii, kdy je zvýšen celkový cholesterol. Dále smíšenou dyslipidemii se zvýšením celkového cholesterolu i triglyceridů. A poslední skupinu představuje hypertriglyceridemie se samotným zvýšením triglyceridů.
Rozlišujeme dyslipidemie primární, které jsou geneticky podmíněné (vrozené), a sekundární, které jsou důsledkem jiného základního onemocnění (např. hypotyreózy – snížené funkce štítné žlázy, diabetes mellitus – cukrovka, léčba kortikoidy).
U koho vyšetřovat hladiny lipoproteinů
- v rámci preventivních prohlídek u dospělých nad 18 let
- dospělí nad 18 let, u kterých byla zjištěna zvýšená koncentrace celkového cholesterolu
- preventivně u mužů nad 40 let a u žen nad 50 let a poté každých 5 let
- u osob s dalšími onemocněními či RF (manifestní KVO, subklinická AS, DM, abdominální obezita, CHRI, pozitivní RA klinické manifestace AS, závažná DLP v rodině
Cílové hodnoty cholesterolu a specifické lipoproteiny
Cílové hodnoty cholesterolu závisí na stupni rizika kardiovaskulárních onemocnění. Na základě různých charakteristik a onemocnění zařazujeme pacienty do čtyř skupin: velmi vysoké riziko, vysoké riziko, střední riziko, nízké riziko (tab. 4.1). Novou kategorii představují pacienti s extrémním rizikem (opakované aterotrombotické příhody do dvou let od první události i přes adekvátní léčbu), u kterých má být léčba maximálně intenzivní. Primárním cílem léčby je snížení LDL cholesterolu pod požadovanou hodnotu v jednotlivých rizikových kategoriích nebo jeho pokles alespoň o 50 % oproti hodnotám před léčbou.
|
Tab. 4.1 Kategorie kardiovaskulárního rizika, podle: Mach F, et al. Eur Heart J .2019. doi:10.1093/eurheartj/ehz455. |
|
|
Velmi vysoké riziko |
|
|
Vysoké riziko |
|
|
Střední riziko |
|
|
Nízké riziko |
|
ASKVO – aterosklerotické kardiovaskulární onemocnění, AKS – akutní koronární syndrom, TK – krevní tlak; CABG – coronary artery bypass graft (aortokoronární bypass), CKD – chronic kidney disease (chronické onemocnění ledvin), CT – výpočetní tomografie, KVO – kardiovaskulární onemocnění, DM – diabetes mellitus, eGFR – estimated glomerular filtration rate (odhadovaná glomerulární filtrace), FH – familiární hypercholesterolemie, LDL-C – low-density lipoprotein cholesterol, IM – infarkt myokardu, PCI – perkutánní koronární intervence, SCORE– Systematic Coronary Risk Estimation, TC – celkový cholesterol, TIA – tranzitorní ischemická ataka.
LDL cholesterol – primární léčebný cíl
- extrémní riziko: pod 1,0 mmol/l,
- velmi vysoké riziko: pod 1,4 mmol/l a snížení o nejméně 50 % hodnoty před léčbou,
- vysoké riziko: pod 1,8 mmol/l a snížení o nejméně 50 % hodnoty před léčbou,
- střední riziko: pod 2,6 mmol/l a snížení o nejméně 50 % hodnoty před léčbou,
- nízké riziko: pod 3,0 mmol/l.
Sekundární léčebné cíle představují koncentrace celkového cholesterolu pod 5,0 mmol/l, koncentrace apolipoproteinu B (apoB), non-HDL cholesterolu (odečet LDL cholesterolu od celkového cholesterolu), triglyceridů pod 1,7 mmol/l (tab. 4.2).
|
Tab. 4.2 Cílové hodnoty LDL-c, non-HDL-c a apolipoproteinu B, podle Vrablík M, Piťha J, Bláha V, Et al. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019. Vnitř Lék. 2019;65(12):743–754. |
|||||
|
Riziko |
Nízké |
Středně zvýšené |
Vysoké |
Velmi vysoké |
Extrémní |
|
Non-HDL-c (mmol/l)x |
< 3,8 |
< 3,4 |
< 2,6 |
< 2,2 |
< 1,8 |
|
apoB(g/l) |
– |
< 1 |
< 0,8 |
< 0,66 |
< 0,55 |
Dalším rizikovým ukazatelem je koncentrace lipoproteinu (a), který by měl být stanoven alespoň jednou za život, jeho koncentrace se výrazně nemění. Hodnoty apolipoproteinu (a) nad 180 mg/dl představují velmi vysoké kardiovaskulární riziko. Koncentrace pod 50 mg/dl je považována za optimální a pod 30 mg/dl za ideální.
Léčba
Základem léčby dyslipidemie je nefarmakologická léčba, která zahrnuje úpravu diety (racionální strava s nízkým obsahem nasycených tuků se zaměřením na celozrnné výrobky, zeleninu a ryby, viz tabulka), režimová opatření (2,5–5 h fyzické aktivity ve střední zátěži týdně nebo 30–60 min po většinu dní), optimalizaci tělesné hmotnosti (BMI 20–25 kg/m2, obvod pasu < 94 cm u mužů a < 80 cm u žen) a zanechání kouření (žádná expozice tabáku v jakékoliv formě).