14.1 Žilní tromboembolická nemoc a její léčba
Eva Jirešová, Vladimíra Skalníková
Žilní tromboembolická nemoc (dále TEN) zahrnuje hlubokou žilní trombózu a plicní embolii. Po ischemické srdeční chorobě a cévní mozkové příhodě je třetím nejčastějším kardiovaskulárním onemocněním.
Na tromboembolickou nemoc ročně umírá více obyvatel než na kombinaci úmrtí na AIDS, dopravní nehody a karcinom prsní žlázy dohromady. A to bohužel i přesto, že lze tomuto onemocnění účinnou prevencí poměrně dobře předcházet.
Výskyt TEN v populaci kolísá v závislosti na věku. U dětí je výskyt poměrně vzácný. Nárůst výskytu v populaci obyvatel do 40 let ve srovnání s populací více než 70letých je cca sedminásobný.
Roční výskyt hluboké žilní trombózy je udáván v počtu 160 případů v populaci 100 000 osob. Výskyt povrchní žilní trombózy, tzv tromboflebitidy přibližně v počtu 400 případů na 100 000 obyvatel za rok.
Asi 50 % převážně hlubokých žilních trombóz je komplikováno plicní embolizací.
Do rámce žilního TEN patří i riziko opakování trombotických stavů, a tím riziko vzniku pozdních komplikací, dostavující se někdy s mnohaletou latencí po akutní trombotické příhodě, v podobě například posttrombotického syndromu s bércovými defekty na postižených končetinách nebo vznikem plicní hypertenze verifikované v rámci echokardiografického vyšetření.
Patogeneze tromboembolické nemoci
Příčinou je vznik nerovnováhy mezi tvorbou a likvidací drobných sraženin vznikající v cévním řečišti organismu.
Kvůli porušení vnitřní rovnováhy zevními nebo vnitřními vlivy vzniká v žíle sraženina neboli trombus. Trombus může vznikat kdekoliv v žilním řečišti, nejčastější je vznik v žilách jedné z dolních končetin.
Porušení rovnováhy vzniká narušením tří hlavních podmínek tzv. Virchowovy triády:
- Přítomnost hyperkoagulačního stavu. Jde o vrozenou nebo získanou poruchu fluidity, srážlivosti krve s patologickou tvorbou trombů například při přítomnosti trombofilie, nebo je příčinou aktivace koagulace v průběhu řady procesů v těle, jako je například snížená hydratace, změny vnitřního prostředí v průběhu operací, podání farmak nebo procesy v průběhu infekčních či onkologických onemocnění.
- Vznik zvýšené venostázy krve (absence jejího správného proudění v žilách), například při imobilizaci po úrazu, za operace nebo při cestování.
- Porušení endotelu (výstelky žíly), s poškozením se mění jeho přilnavost ke krevním elementům a vzniká predispozice k vytvoření trombu, douchází k tomu při traumatizaci žíly po nitrožilní aplikaci kanyly, po jejím zhmoždění úrazem nebo zánětlivým procesem
Klinický obraz žilní trombózy
Žíly (vény) patří k cévnímu systému těla. Žíly jsou cévy, které vedou krev směrem k srdci z jednotlivých orgánů. Mají poddajnější cévní stěnu s menším zastoupením svalových vláken s kapacitním obsahem a se systémem chlopní v lumen, které usměrňují tok krve. Ke správnému proudění krve jim napomáhají stahy svalů a podtlak vznikající při dýchání.
Anatomicky existují na končetinách dvě žilní řečiště. Povrchový žilní systém a hluboký žilní systém. Povrchový probíhá relativně mělce pod kůží a v predilekčních oblastech se zanořuje do hloubky a napojuje se na hluboký žilní systém. Mezi povrchovým a hlubokým systémem existují spojovací žíly.
Pro úplnost doplňujeme, že tepny neboli arterie jsou cévy, které vedou krev směrem od srdce a zajištují dopravu okysličené a živinami obohacenou krve k cílovým orgánům.
Oba systémy jsou propojeny přes síť vlásečnic a společně tvoří cévní systém těla.
Trombóza může postihnout jak hluboký, tak i povrchový žilní systém.
Obě formy postižení mohou být v případě absence léčby spojeny se vznikem dalších komplikací vedoucích k ohrožení života pacienta.
V případě postižení povrchových žil mluvíme o tromboflebitidě nebo trombóze povrchových žil. Jedná se o onemocnění postihující povrchové žíly, především dolních končetin a s větším rizikem pro žíly s varikózními změnami (varixy, křečové žíly). V oblasti horní končetiny jsou často následkem intravenózní (nitrožilní) aplikace léků a infuzí.
Klinicky se projevuje postižení jako bolestivé zduření a zarudnutí v podkoží podél povrchové žíly, většinou doprovázené i otokem končetiny. Postižení povrchové žíly může být rizikem v případě pokračujícího neléčeného nálezu pro přestup trombu přes systém žilních spojek do hlubokého žilního systému. Tromboflebitida sama o sobě proto není již považována za benigní onemocnění, jak tomu bylo v minulosti, pro riziko vzniku trombózy hlubokého žilního systému.
Hluboká žilní trombóza, neboli flebotrombóza postihuje hluboké žíly opět nejčastěji v lokalitě dolních končetin. Postižení může být jen v určitém úseku žil nebo celé končetiny. Je možné i postižení od periferie lýtka až po žíly pánve a dále na dolní dutou žílu, s rizikem přestupu na druhostrannou končetinu.
Klinicky se projevuje obvykle jednostranným bolestivým otokem končetiny.
Diferenciální diagnóza žilní trombózy
- onemocnění páteře s kořenovou iritací
- artrotické obtíže a Bakerova cysta / nitrokloubní náplň tekutinou
- lipedém
- diabetická neuropatie a jiné formy periferní neuropatie
- trauma, hematomy
- progrese posttrombotického syndromu
Komplikace žilní trombózy
Phlegmasia coerulea dolens
Při lokalizaci vysoké trombózy v pánvi, s úplnou zástavou odtoku krve v postižené končetině, může dojít k nekrotické devastaci měkkých tkání.
Otok významně omezí i arteriální zásobení končetiny s rizikem těžké nedokrevnosti.
Končetina je oteklá, silně bolestivá, cyanotická, se sníženou či vymizelou pulzací v třísle a podkolení kvůli tepennému spasmu. Na postižené končetině může dojít ke vzniku gangrény s nutností její amputace.
Posttrombotický syndrom
Posttrombotický syndrom vzniká po výše lokalizované či opakované trombóze s trofickými změnami, projevuje se vznikem bércových defektů.
Plicní embolie
Závažnost žilní trombózy spočívá v riziku tromboembolismu (obr. 14.1).
Dochází k utržení celé sraženiny v žíle či její části. Ta pak doputuje do větví plicnice. Rozvoj plicní embolizace může mít pro pacienta fatální následky.
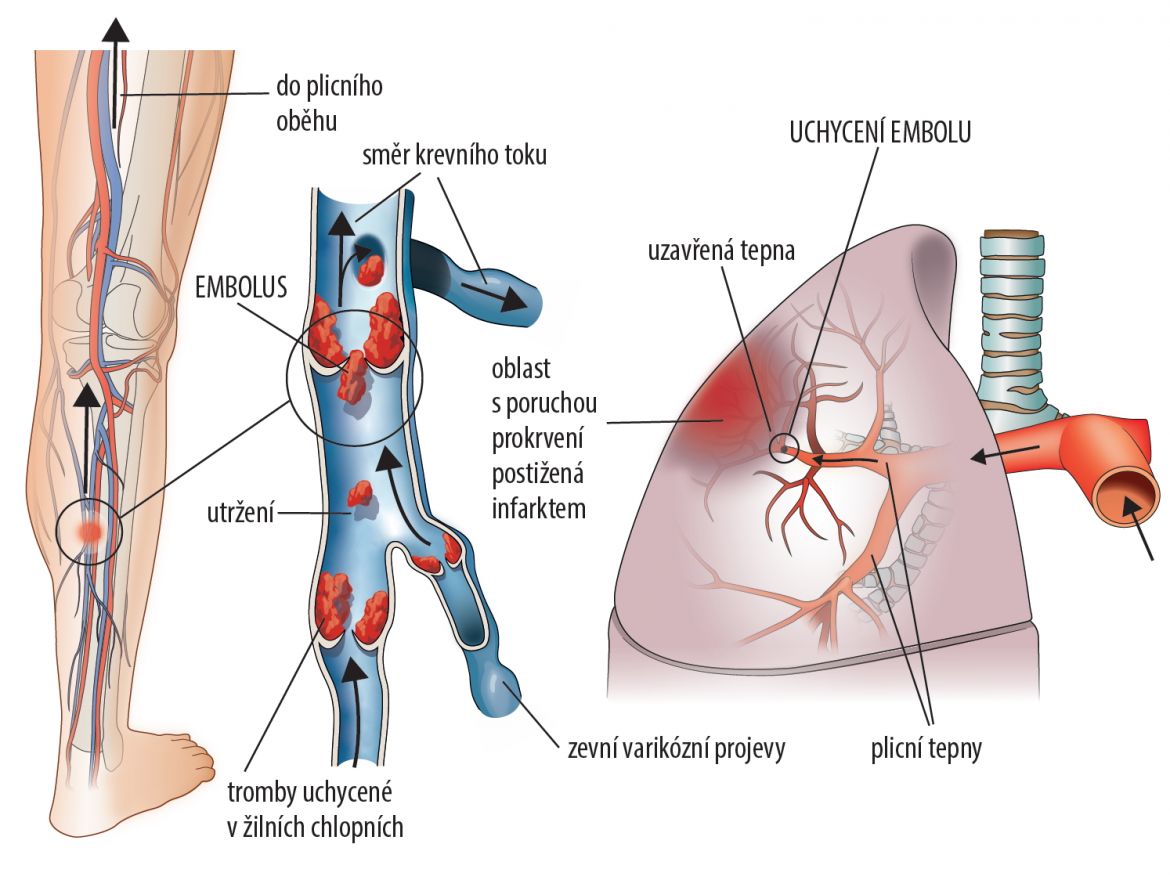
Obr. 14.1 Trombóza, embolizace do plicnice, autorem kresby je Jiří Hlaváček
Klinický obraz plicní embolie
Klinický obraz může být rozmanitý. Většinou se vyskytuje dušnost. Bývá přítomen kašel, někdy s vykašláváním krve neboli hemoptýzou. Může být různě vyjádřená oběhová nestabilita, zrychlený tep, nízký krevní tlak. Pacient může mít bolesti na hrudi, periferní cyanózu, ztrátu vědomí. Plicní embolie může pro pacienty skončit během několika vteřin i náhlou smrtí.
Proběhlá plicní embolie s odstupem může být jednou z příčin vzniku plicní hypertenze, kdy dochází ke zvýšení tlaku v plicních cévách, a může mít za následek anatomické změny a poruchu funkce pravé srdeční komory.
Paradoxní embolie
Paradoxní embolie je zvláštním typem embolie, při kterém dochází k embolizaci žilního trombu do tepen systémového oběhu cestou preexistujícího pravo-levého srdečního zkratu. Ve většině případů cestují/embolizují do plic tromby pocházející z žil dolních končetin, méně často z pravého srdce nebo kanálku foramen ovale.
Předpokladem embolizace trombů do systémového oběhu je nutná přítomnost:
- komunikace mezi pravou a levou síní (defekt septa síní, foramen ovale patens),
- situace, kdy tlak v pravé síni musí převýšit tlak v síni levé.
Stavy spojené s vyšším rizikem vzniku trombózy a plicní embolie
- obezita a vyšší věk,
- stavy po chirurgických a ortopedických operačních výkonech,
- úrazy a sádrové dlahy, polytraumata,
- užívání hormonální antikoncepce,
- nedostatek pohybu,
- kouření,
- gravidita, porod a šestinedělí,
- nefrotický syndrom, srdeční selhání, respirační selhání, septické stavy,
- křečové žíly se zvýšeným tlakem v končetinách a často chronickými otoky,
- trombofilie geneticky podmíněné či získané,
- chronické zánětlivé onemocnění (onemocnění střev typu Crohnovy choroby apod.),
- onkologická onemocnění,
- chemoterapie a celková kortikoterapie,
- drogy,
- centrální žilní katétr,
- dlouhodobá nehybnost, imobilní nemocní např. po CMP,
- cestování a sedavé zaměstnání, riziko tzv. e-trombózy, jev s úmrtím mladých zdravých lidí, kteří strávili v kuse mnoho hodin u počítače. Extrémní případy současné volnočasové aktivity u PC.
Diagnostika trombózy a plicní embolie
- Duplexní ultrazvukové vyšetření žil je neinvazivní, dobře dostupné vyšetření pro průkaz trombózy žil. Má omezenou senzitivitu v oblasti pánevních žil a dolní duté žíly u obézních nemocných.
- Kontrastní flebografie je invazivní metoda, kvůli možným nežádoucím vedlejším účinkům se od ní v diagnostice spíše upouští. Je obvykle volbou pro diagnostiku trombózy pánve a dolní duté žíly.
- CTA a MRA se používá pro průkaz plicní embolie, trombózy pánevních žil a dolní duté žíly.
- Perfuzní a ventilační plicní scintigrafie se využívá pro diagnostiku plicní embolie, s dostupností CTA se pro diagnostiku PE používá méně často, využívá se v případě alergie na kontrastní látku.
Pomocná vyšetření
Echokardiografie se využívá při přítomnosti dilatace a dysfunkce pravostranných srdečních oddílů, při známkách plicní hypertenze.
Rentgenové vyšetření plic se provádí přiatelektázách (nevzdušné části plic), vyšším stavu bránice a ložiskových plicních změnách.
Elektrokardiograf/EKG se provádí při přítomnosti sinusové tachykardie, fibrilace síní, při obrazu přetížení pravého srdce, blokády pravého Tawarova raménka.
Laboratorní vyšetření
Stanovení D dimerů je pomocná laboratorní metoda k ultrazvukovému a klinickému vyšetření s vysokou negativní prediktivní hodnotou a rizikem falešně pozitivních nálezů v případě stavů spojených se zánětem, traumatem, operací, chronickým onemocněními
a tumory.
Stanovení krevních plynů a kardiomarkerů slouží k vyjádření míry postižení
Léčba žilní trombózy a plicní embolizace
Cílem je zastavit další nárust trombózy, zabránit vzniku plicní embolie a v největší možné míře rozpustit trombus.
Z dlouhodobého hlediska je třeba omezit vznik posttrombotického syndromu a riziko rekurence (opakování) trombotického postižení.
V rámci komplexního vyšetření je třeba vyloučit sekundární etiologii TEN, posoudit trombotické riziko a určit dobu léčby TEN.
Farmakologická léčba
Antikoagulační terapie
1. Parenterální heparin, nyní výhradně jako nízkomolekulární heparin/LMWH:
- minimální terapie 5 dnů,
- převedení na antagonisty vitaminu K v perorální terapii,
- možná terapie první volby v úvodu v případě onkologických nemocných,
- nevýhodouje heparinem indukovaná trombocytopenie (HIT), při krátkém podávání ve srovnání s nefrakcionovanými hepariny užívanými v minulosti je riziko nižší,
- monitorace účinnosti je možná kontrolou hladin antiXa,
- užití i v rámci prevence TEN.
2. Pentasacharidy
- alternativou LMWH v léčbě TEN,
- injekční aplikace,
- volba v případě navozené trombocytopenie,
- při alergii na jiná běžná antikoagulancia s možností užití v terapii TEN,
- lék první volby v léčbě povrchové tromboflebitidy.
3. Antagonisté vitamínu K po úvodní léčbě LMWH:
- Titrace dávky za kontroly QUICK/INR s cílovou hladinou mezi 2–3,
- nevýhodou pozvolný nástup účinku, úzké terapeutické okno, četné lékové interakce, nutnost pravidelných laboratorních kontrol, možnost omezení v dietě.
4. Nová antikoagulancia NOAKy:
- přímé inhibitory faktoru Xa
- výhody – bez nutnosti intenzivní monitorace, rychlý nástup účinku a vysoký poměr mezi účinkem a rizikem krvácení,
- nevýhody – z indikace TEN plná úhrada jen 12 měsíců, v případě prolongované léčby nutné povolení úhrady revizním lékařem dle daných podmínek
Délka antikoagulační léčby je dána poměrem benefitu dlouhodobé antikoagulační terapie (snížení rizika recidivy) a rizika, které z léčby plyne, tedy zejména výší rizika navození krvácení.
Minimální dobou antikoagulační léčby jsou 3 měsíce. Takto relativně krátce léčíme zejména v situaci sekundární trombózy se známým vyvolávajícím faktorem, pokud jeho působení pominulo a došlo ke zprůchodnění postižené žíly, například při trombóze po úrazu.
Delší antikoagulační léčba 6–12 měsíců je doporučena u idiopatických trombóz, u recidiv TEN, při trvání rizikového vyvolávajícího faktoru, u komplikovaného průběhu s rozsáhlou trombózou, s komplikující plicní embolizací nebo u trombofilních stavů.
Antikoagulační léčba dlouhodobá, časově neomezená > 12 měsíců se využívá při přítomnosti opakovaných recidiv TEN, vážných vrozených nebo získaných trombofilních stavech, v případě detekce plicní hypertenze jako následku plicní embolizace.
Trombolytická terapie
1. Celková terapie:
- v případě diagnózy PE s oběhovou nestabilitou a rizikem kardiogenního šoku,
- intravenózní aplikace, s cílem rychlého rozpuštění trombu,
- lékem první volby, rekombinantní tkáňový aktivátor plazminogenu.
2. Lokální terapie:
- využíváme u vysokých trombóz,
- intervenční léčba HŽT u nemocných s diagnózou rozsáhlé ileofemorální lokalizace trombózy,
- trombolytikum podáváno cíleně do postižené žíly katétrem,
- podání trombolytika se může kombinovat s dalšími technikami, které napomáhají obnově toku v žíle:
- mechanickým rozrušením trombu,
- aspirací sraženin,
- PTA / roztažením a stentingem / vyztužením žíly,
- pacient je po výkonu převáděn na obvyklou antikoagulační léčbu.
Kontraindikace trombolytické terapie:
1. nedávný intrakraniální, hrudní nebo břišní chirurgický výkon,
2. nedávné gastrointestinální krvácení,
3. nedávná mozková příhoda nebo intrakraniální tumor,
4. nedávné velké trauma (do 2 měsíců),
5. těhotenství,
6. nekontrolovatelná hypertenze,
7. kardiopulmonální resuscitace v předchozích 10 dnech,
8. krvácivá diatéza.
Invazivní terapie
1. Endovaskulární trombektomie s mechanickým rozrušením, fragmentací a aspirací sraženiny.
- Chirurgická trombektomie Fogartyho katétrem:
- u trombózy ilikofemorální, v případě kontraindikace antikoagulační a trombolytické medikace.
3. Implantace filtru do dolní duté žíly:
- prevence recidivy plicní embolizace při nemožnosti či neúčinnosti antikoagulační terapie,
- implantace se provádí cestou femorální nebo jugulární žíly,
- absolutní indikace:
- nemožnost podání antikoagulační léčby,
- vážné komplikace s krvácením při probíhající antikoagulační terapii nebo její dokumentované selhání,
- relativní indikace:
- vlající trombus v blízkosti v. cava inferior,
- masivní plicní embolie u nemocných se sníženou kardiopulmonální rezervou,
- preference implantace dočasných kaválních filtrů.
Terapie plicní embolie a vysokých trombóz s lokalizací do VFS a výše, eventuálně u pacientů s vyšším rizikem krvácení probíhá za hospitalizace.
Prosté a periferně lokalizované trombózy lze léčit při dobré spolupráci nemocného v ambulantním režimu.
Pomocná léčba v terapii tromboembolické nemoci
Doporučená opatření, která jsou součástí i prevence TEN:
- režimová opatření s dodržením pravidelné pohybové aktivity a časné rehabilitace na lůžku, s brzkou vertikalizací po operačních výkonech,
- omezení dlouhé statické formy zátěže při cestování a v práci, se zařazením pravidelné přestávky s projitím,
- u obézních hraje významnou roli redukce váhy,
- zajištění dostatečné hydratace, omezení volby škrtícího oblečení,
- kompresivní terapie pomocí punčoch II. kompresivní třídy, které jsou indikovány jak v léčbě akutní žilní trombózy s možností lepší rekanalizace, tak pro omezení bolestivého otoku končetiny. Komprese omezuje vznik či progresi posttrombotického syndromu, který neléčený může končit nehojícími se bércovými defekty,
- terapie venotoniky, symptomatická terapie posttrombotického syndromu
- prevence TEN v rizikových situacích pomocí profylaktického dávkování LMWH.