8.1 Onemocnění aortální chlopně
Karel Koubek
Aortální stenóza
Aortální stenóza, tedy zúžení aortální chlopně, je nejčastěji se vyskytující a nejčastěji operovanou vadou v dospělosti. Převážně se jedná o kalcifikované degenerativní změny – „zvápenatění“ chlopně u starší populace, její cípy se začnou hůře pohybovat (obr. 8.1). Změny začínají v tomto případě jako skleróza (tuhnutí) chlopně.
Degenerace chlopně je rychlejší u vrozeně dvojcípé chlopně místo běžně trojcípé. Dvojcípá chlopeň se vyskytuje u 1–2 % populace. Zatímco k degeneraci trojcípé chlopně a k vývoji stenózy dochází zhruba po 70. roce, u dvojcípé chlopně běžně již po 50. roce věku.
Málo častá je aortální stenóza revmatická, při níž dochází ke srůstu komisur („spojení cípů“).
Vzácná je subvalvulární aortální stenóza podmíněná vrozenou membránou či prstencem vazivové tkáně ve výtokovém traktu levé komory. Vzácně se vyskytuje i supravalvulární aortální stenóza, podmíněná vrozenou vazivovou membránou nad aortální chlopní.
Zúžená aortální chlopeň vede ke zvýšené tlakové zátěži levé komory a brání vypuzování krve z levé komory.
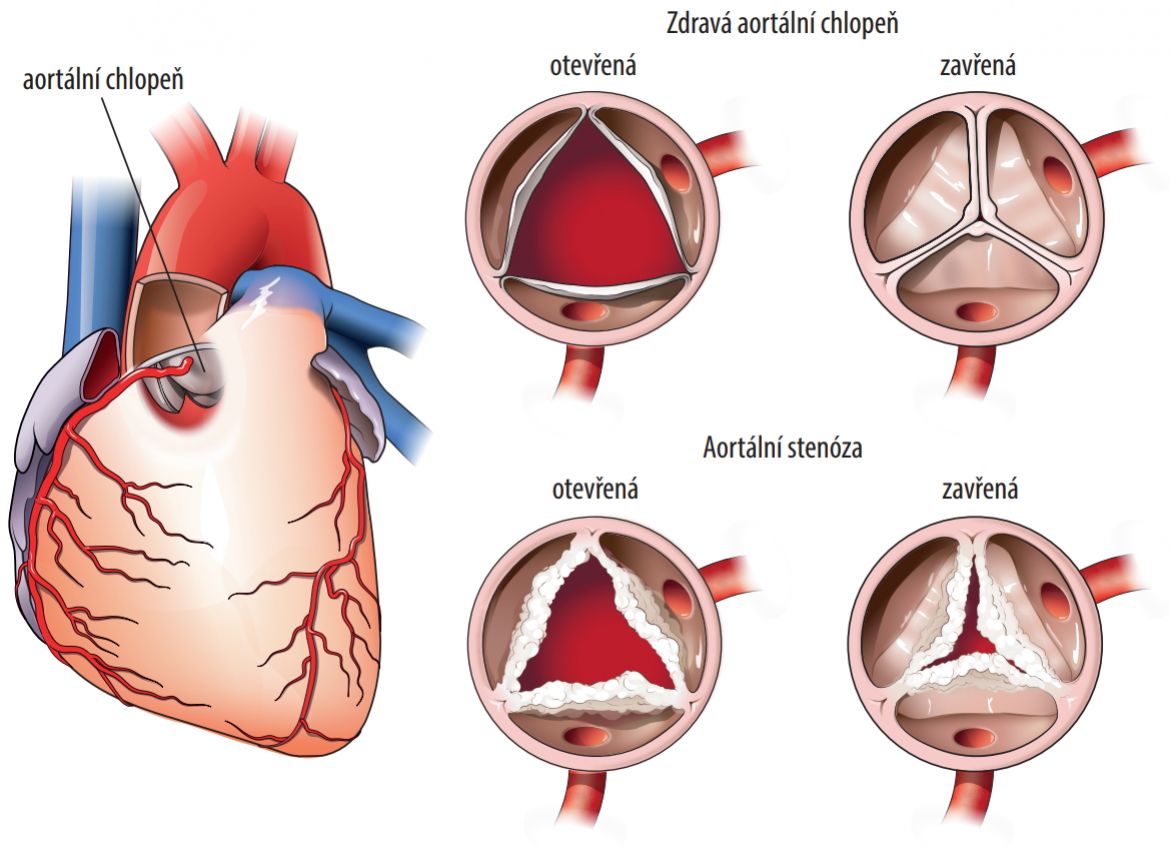
Obr. 8.1 Aortální stenóza (autorem obrázku je Jiří Hlaváček)
Příznaky
Příznaky aortální stenózy se objevují většinou postupně a pozvolna, onemocnění může probíhat řadu let bez příznaků a nemusí být v této době rozpoznáno.
Klasické příznaky jsou dušnost, námahové bolesti na hrudi (stenokardie) a námahové synkopy (omdlení). Později i kašel, až vykašlávání narůžovělého sputa (hlenu), bušení srdce, nevýkonnost, někdy je prvním příznakem náhlá smrt.
Vyšetření
Při běžném poslechu srdce při preventivním vyšetřením je na srdci slyšitelný drsný srdeční šelest s maximem nad aortálním ústím s propagací do karotid (krčních tepen).
Důležitá je i rodinná anamnéza srdečních chorob.
EKG ukáže zpravidla hypertrofii (zbytnění) levé srdeční komory.
Základním vyšetřením je echokardiografické vyšetření (ultrazvuk srdce). Toto vyšetření prokáže kalcifikace v chlopni a stěně aorty, počet cípů a umožní kvantifikovat stupeň zúžení chlopně změřením středního a maximálního tlakového gradientu i plochy aortálního ústí výpočtem z rovnice kontinuity, zhodnotí funkci a případnou hypertrofii levé komory a známky plicní hypertenze a nález na ostatních chlopních. Za významnou aortální stenózu je považován střední aortální tlakový gradient nad 40 mmHg a plocha aortálního ústí pod 1 cm2 či index plochy aortálního ústí pod 0,60 cm2/m2.
U pokročilých a závažných chlopenních vad provádíme i srdeční katetrizaci, která nám umožňuje přímo zobrazit srdeční cévy, eventuálně ověřit významnost zúžení aortální chlopně.
Léčba
Nemocný s málo významnou stenózou a bez významnějších klinických obtíží nemusí potřebovat žádnou léčbu, je pravidelně sledován lékařem specialistou – kardiologem – cca 1× ročně u stenózy s kalcifikacemi.
Vznik symptomů u významné aortální stenózy ale vede k časné mortalitě – přežití 5 let je
15–50 % – jediným léčebným přístupem je náhrada aortální chlopně.
Náhrada je indikována:
- u všech symptomatických pacientů s významnou aortální stenózou,
- u pacientů s významnou stenózou indikovaných k chirurgické revaskularizaci nebo operaci jiné chlopně či vzestupné aorty,
- u asymptomatických pacientů:
o s významnou stenózou a ejekční frakcí (EF) levé komory pod 55 % nevysvětlitelnou jiným onemocněním,
o s významnou stenózou, kteří mají při zátěžovém testu symptomy způsobené stenózou chlopně,
o s velmi těžkou stenózou – střední tlakový gradient nad 60 mmHg,
o s rychlou progresí kalcifikované vady s progresí maximální rychlosti na chlopni přes 0,3 m/s za rok,
o s elevací BNP (natriuretický peptid typu B) na více než trojnásobek.
Medikamentózní léčba má jen pomocný význam – pokud má pacient známky srdečního selhání, má být do operace léčen diuretiky a inhibitory ACE, musí být korigována hypertenze a má být snaha o udržení sinusového rytmu.
Chirurgická léčba spočívá v náhradě aortální chlopně mechanickou či biologickou protézou:
Mechanické chlopně mají jako hlavní výhodu záruku dlouhé funkce. Nevýhodou je ale nutnost trvalé antikoagulační léčby – je třeba pravidelně kontrolovat krevní srážlivost, tzv. Quickův test, a je vyšší riziko krvácivých komplikací.
Biologické chlopně mají výhodu v potřebě jen dočasné antikoagulační terapie – obvykle na 3 měsíce. Nevýhodou je možnost vzniku degenerativních změn vedoucích ke špatné funkci protézy. Tyto změny nejvíce závisí na věku nemocného – u mladších je vyšší riziko vývoje těchto změn. U pacientů nad 65–70 let k těmto změnám většinou nedochází.
U mladších pacientů se proto převážně implantují mechanické chlopně a u starších nad 65 let biologické. U každého pacienta je ale posuzování individuální vzhledem k zdravotnímu stavu a preferenci pacienta.
Perkutánní náhrada aortální chlopně (TAVI) – jedná se o metodu, při které se chlopenní náhrada zavádí katetrizační cestou přes stehenní tepnu či hrot levé komory.
U některých pacientů není možné provést standardní kardiochirurgickou operaci nebo je operace zatížena příliš vysokým rizikem. Je to buď kvůli vysokému věku, přítomnosti těžkých přidružených onemocnění nebo z jiných důvodů, které komplikují operaci (výrazné zvápenatění hrudní aorty, předchozí kardiochirurgická operace nebo ozařování hrudníku). U těchto pacientů je vhodné zvážit katetrizační náhradu aortální chlopně. Tento výkon, nejčastěji označovaný jako TAVI (z anglického transcatheter aortic valve implantation), byl v České republice proveden poprvé v roce 2008 a dnes se provádí na našem pracovišti zcela rutinně.
Proti klasické srdeční operaci je TAVI pro pacienty šetrnější, přičemž efekt na prognózu a potíže pacienta je srovnatelný s chirurgickou náhradou chlopně.
Při TAVI, stejně jako při jiných katetrizačních výkonech, je nutné provést přístup do cévního systému. Nejčastěji se výkon provádí z třísla přes stehenní tepnu, a to buď v celkové anestezii, nebo v analgosedaci (ztlumení pacienta).
Zásadní je, že se při TAVI obejdeme bez sternotomie (řezu uprostřed hrudníku) a mimotělního oběhu.
V současnosti je k dispozici několik chlopenních náhrad pro TAVI. V zásadě však existují dva koncepty TAVI podle způsobu zavedení chlopně.
První z nich, ve kterém je chlopeň upevněna do kovového stentu a uložena v pouzdru, označujeme jako systém samoexpandibilní. Stent samoexpandibilní chlopně je vyroben z kovu s tvarovou pamětí (nitinol). Po zavedení systému do pozice a stažení pouzdra dojde k rozvinutí stentu i chlopně.
Při použití druhého systému – balon-expandibilního – je chlopeň do pozice zavedena na sfouknutém balonu, a k jejímu rozvinutí dojde při nafouknutí balonu (obr. 8.2, 8.3). Oba dva koncepty se osvědčily na mnoha pacientech a jsou používány při TAVI řadu let s dobrými výsledky.
Proti klasické operaci je po TAVI možná rychlejší rehabilitace i časnější propuštění do domácí péče.
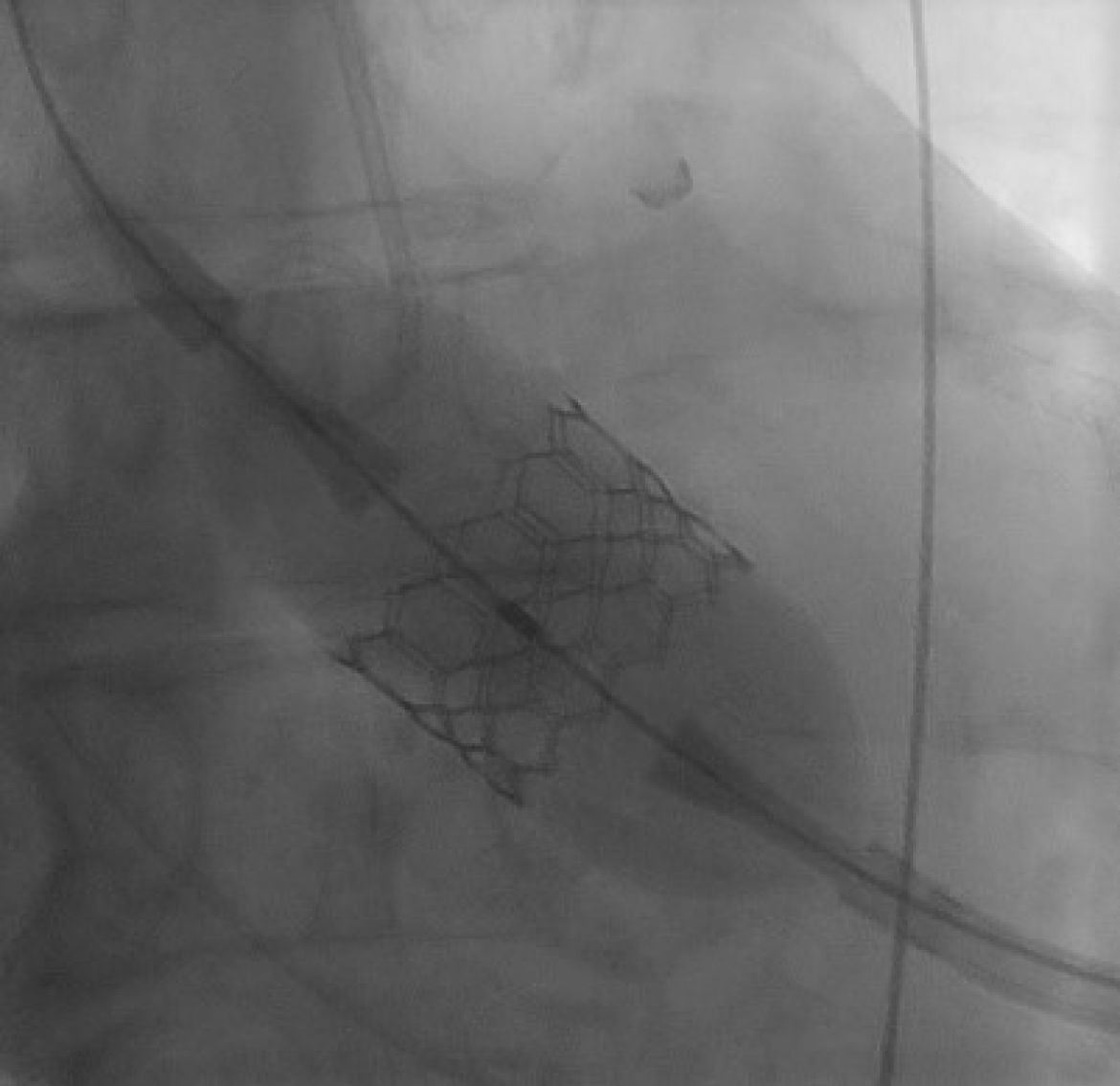
Obr. 8.2 Balon-expandibilní chlopeň pro TAVI. Na rentgenu patrný nafouknutý balón při implantaci a stent chlopně.
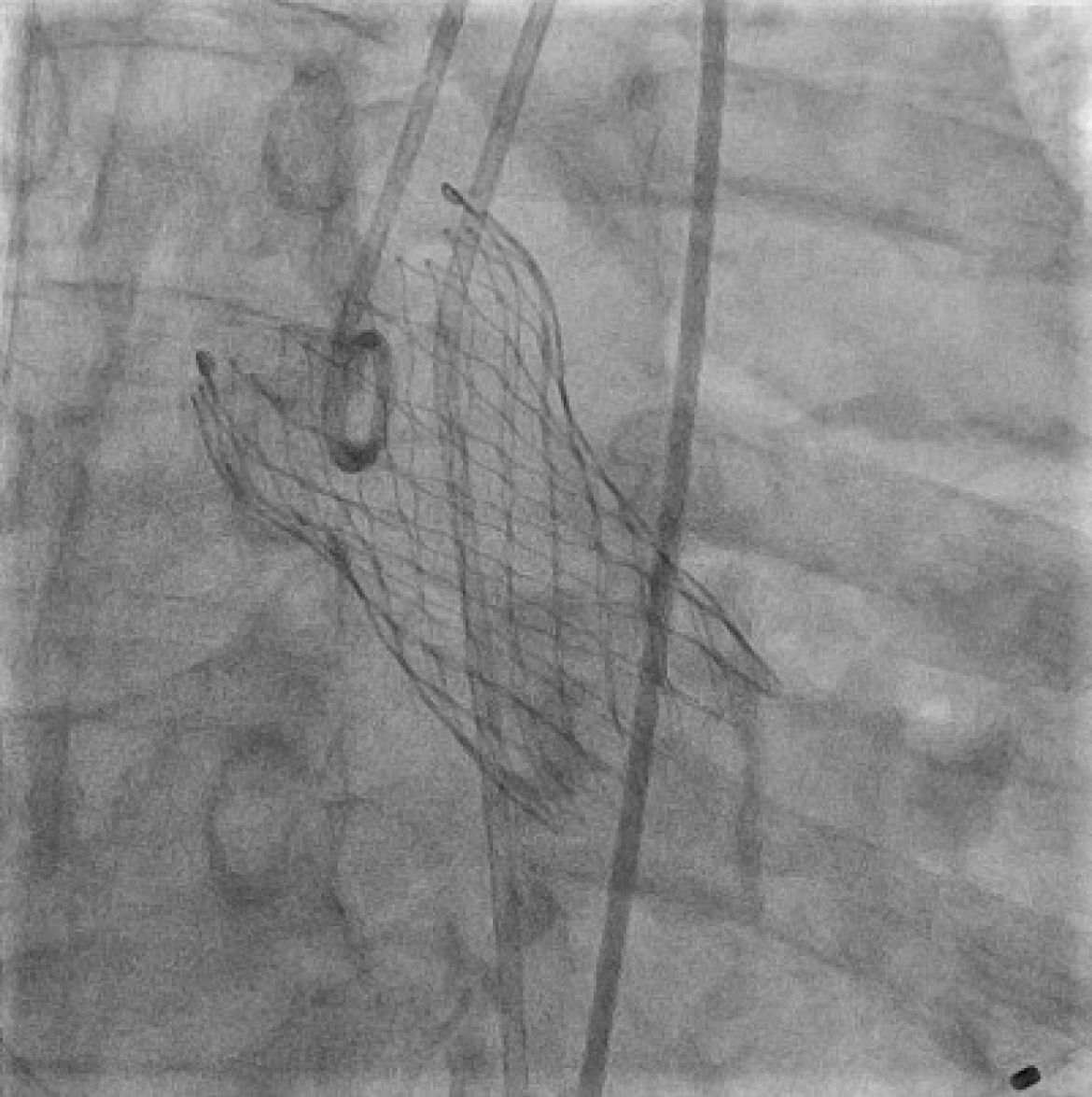
Obr. 8.3 Samoexpandibilní chlopeň pro TAVI. Na rentgenu je patrný stent implantované chlopně.
Aortální regurgitace (nedomykavost aortální chlopně)
Vzniká buď primárním onemocněním cípů aortální chlopně a/nebo změněnou geometrií kořene aorty.
Primární onemocnění cípů: dvojcípá chlopeň, revmatická horečka, stav po infekční endokarditidě.
Postižení kořene aorty: při rozšíření kořene aorty při onemocnění vazivových tkání – Marfanův syndrom, Ehlerův-Danlosův syndrom, dříve luetická mesaortitida, při hypertenzi.
Krev se vrací zpět do levé komory a ta je přetěžována regurgitujícím (vracejícím se) objemem krve (obr. 8.4). Komora dilatuje (zvětšuje se), později se snižuje její ejekční frakce.
Z příčin akutních aortálních nedomykavostí dominuje infekční endokarditida a disekce vzestupné aorty.
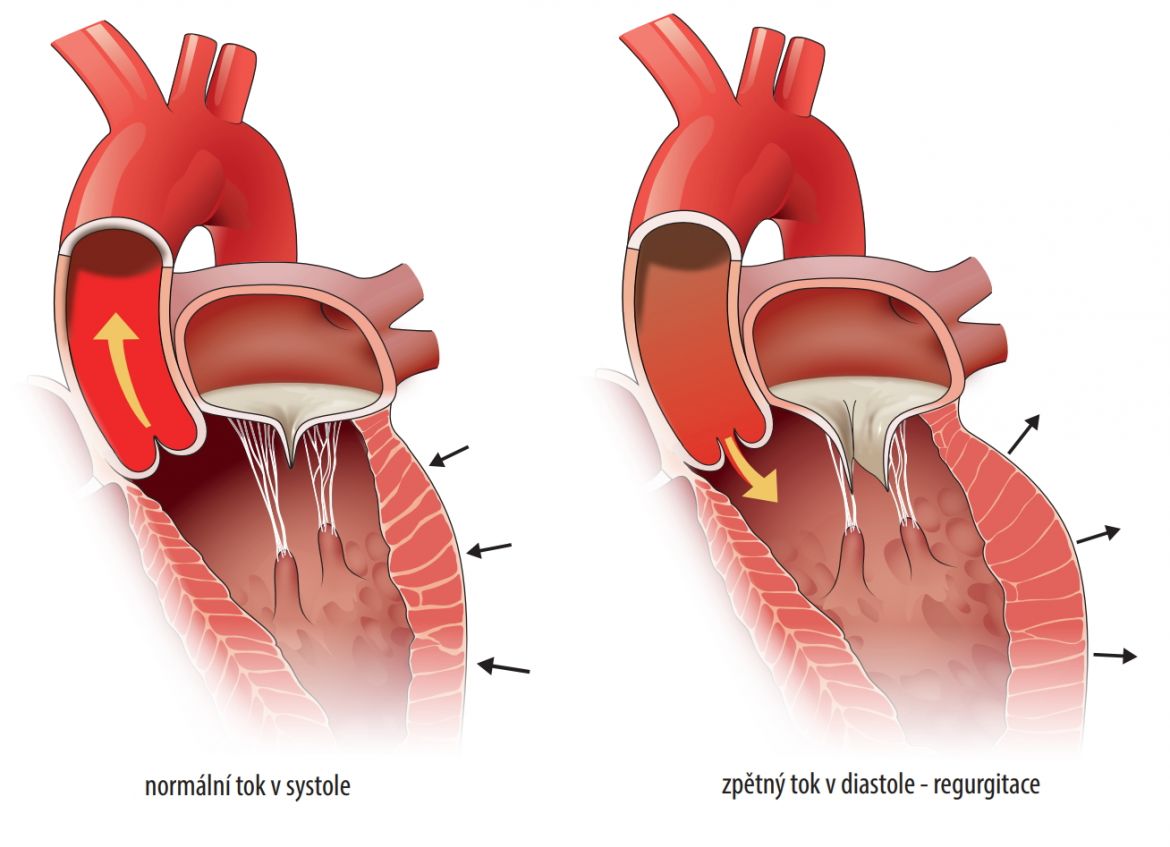
Obr. 8.4 Aortální regurgitace (autorem obrázku je Jiří Hlaváček)
Příznaky
Může probíhat řadu let zcela bez příznaků a nemusí být v té době rozpoznáno.
Příznaky jsou dušnost, zpočátku hlavně při námaze, v pozdějších stadiích i v klidu a v noci, ztráta výkonnosti, méně často bolesti na hrudi – zejména při zátěži.
Vyšetření
Je důležité rozpoznat nedomykavost aortální chlopně včas. Podezření na aortální regurgitaci může vzniknout při běžném poslechu srdce při preventivním vyšetřením, kdy je na srdci slyšitelný časný diastolický šelest nejlépe slyšitelný vlevo od sterna. Tep je mrštný, časté je vysoké rozpětí systolicko-diastolického tlaku, diastolický tlak může klesat až k nule.
Základem je echokardiografické vyšetření (ultrazvuk srdce), které ukáže poruchu vlastní chlopně a/nebo dilataci kořene aorty, velikost a funkci levé komory, semikvantitativně určí významnost regurgitace. Někdy je nutné provést k upřesnění jícnové echokardiografické vyšetření.
Koronarografie se provádí rutinně u mužů nad 40 let a postmenopauzálních žen.
CT vyšetření se provádí u nemocných s Marfanovým syndromem a u dilatace aorty při dvojcípé chlopni.
Léčba
U pacientů, u kterých byla rozpoznána nedomykavost aortální chlopně, je především nezbytné pravidelné klinické a echokardiografické sledování s cílem sledovat vývoj onemocnění a správně načasovat chirurgické řešení. Nemocní s významnější aortální regurgitací by měli rovněž dodržovat zásady prevence infekční endokarditidy. Jejich poškozená chlopeň je náchylná k infekci, a proto je nutné některé invazivní lékařské zákroky pokrýt clonou antibiotik.
Významná aortální regurgitace je indikována k včasné chirurgické náhradě protézou či plastice aortální chlopně, při spojení s aneurysmatem kořene aorty se provádí náhrada konduitem (trubicí) se zabudovanou aortální chlopní a reimplantací koronárních tepen do konduitu.
Riziko je, že vada může být asymptomatická a při již zhoršené funkci levé komory pozdní operace již ke zlepšení funkce komor nevede. Proto je indikací k operaci chlopně krom symptomatických pacientů i při absenci syndromů EF levé komory pod 50 % zvětšení konečného systolického rozměru levé komory nad 50 mm či 25 mm/cm2 BSA a konečného diastolického rozměru nad 70 mm a rychlé zhoršování parametrů levé komory, dilatace ascendentní aorty nad 55 mm či 50 mm u pacientů s onemocněním pojiva či dvojcípou aortální chlopní.
Bikuspidální (dvojcípá) aortální chlopeň
Dvojcípá aortální chlopeň je nejčastější vrozená srdeční vada, nachází se u 1–2 % osob, muži jsou postiženi 2-3× častěji. Nejčastěji jsou dva ze tří cípů srostlé, je patrna linie srůstu – raphe (obr. 8.5). Nejběžnější varianta je srůst obou koronárních cípů, vzácně je ale i primárně založená dvojcípá chlopeň. Časté je dědičné postižení, proto je vhodné vyšetřit děti nositele echokardiograficky.
Klinicky může být přítomen systolický klik po I. ozvě.
Echokardiograficky je patrna v parasternální dlouhé ose asymetrie chlopně, v krátké ose dva cípy a často nedostatečné otevření dvoucípé chlopně.
V mladém věku většinou vada nedělá obtíže, ale později může ohrožovat nositele infekcí chlopně, vývojem sklerózy a stenózy, regurgitací při prolapsu (výhřezu) chlopně, vznikem aneurysmatu (výduti) aorty, eventuálně i disekcí (natržení) aorty či rupturou aneurysmatu Valsalvova sinu.
Dvojcípá chlopeň je v polovině případů spojena s dilatací kořene aorty a s jinými anomáliemi, koarktace aorty je v polovině případů spojena s výskytem dvojcípé chlopně.
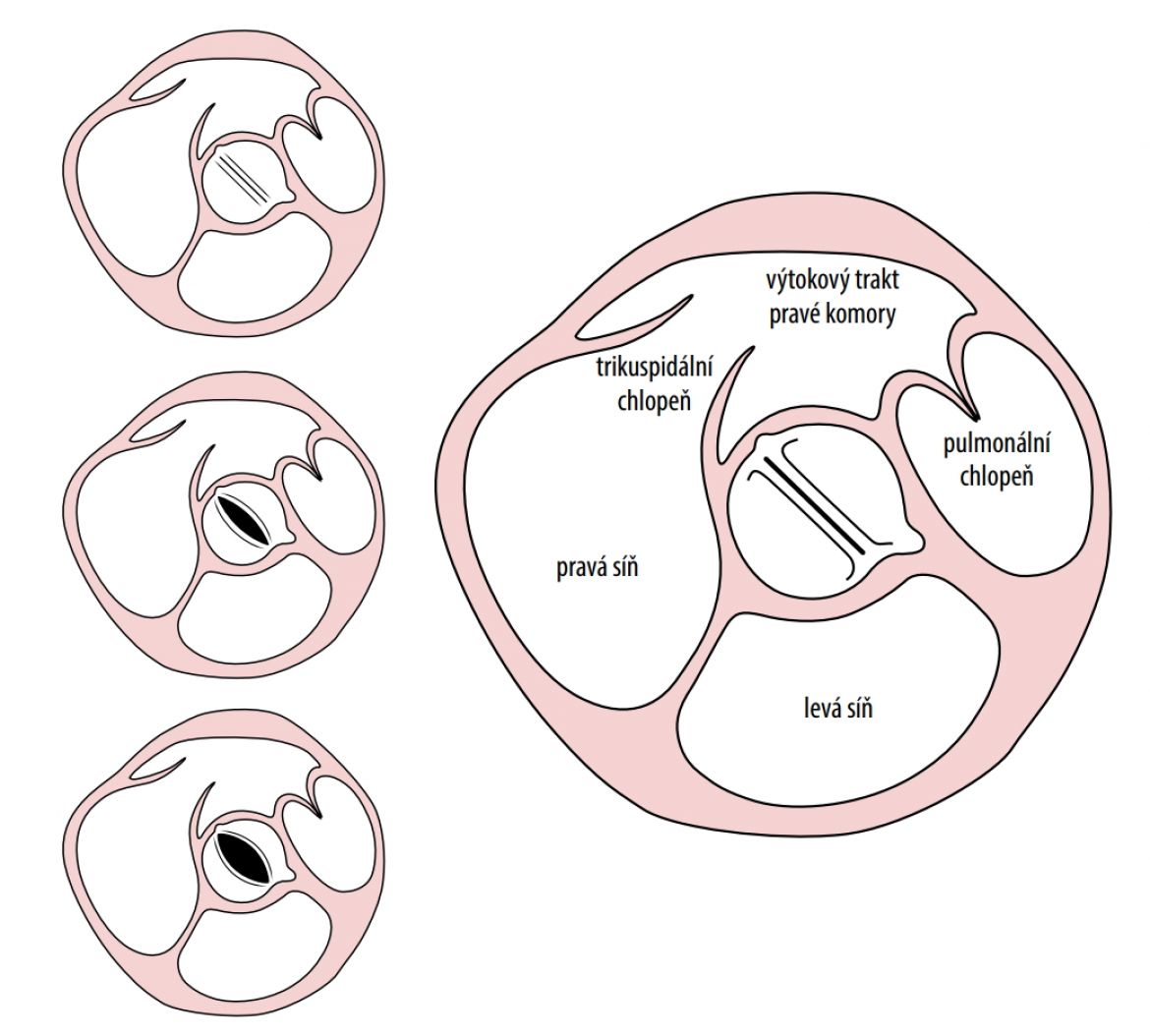
Obr. 8.5 Bikuspidální aortální chlopeň (autorem obrázku je Jiří Hlaváček)
Komplikace dvojcípé aortální chlopně
Aortální stenóza: fibrotizace (vazivové změny) a kalcifikace (zvápenatění) začínají již ve věku kolem 30 let, vývoj stenózy narůstá ve věku nad 50 let. U mužů pod 70 let operovaných pro degenerativní aortální stenózu je nález dvojcípé aortální chlopně ve 2/3 případů.
Aortální regurgitace: je důsledkem prolapsu nebo fibrotické (vazivové) retrakce cípu či vzniká při dilataci sinotubulární junkce, eventuálně při infekční endokarditidě (zánětu chlopně). Bývá spojena s dilatací aorty. Je příčinou jen 15 % operací pro bikuspidální chlopeň.
Vaskulární komplikace: polovina mladých lidí s dvojcípou chlopní má echokardiografický nález dilatace aorty nezávisle na funkčním stavu chlopně. Je vyšší riziko vzniku aneurysmatu aorty a disekce.
U větších souborů pacientů se zjištěnou vadou průměrně v 35 letech dospělo k operaci během 20 let 25 % pacientů, dilatace aorty se vyvinula ve 40 %, výskyt infekční endokarditidy a disekce byl nízký.